SSE #192: MONITORANDO A TEMPERATURA CORPORAL INTERNA
Publicado em
May 2019
Autor
Yasuki Sekiguchi; Luke N. Belval; Rebecca L. Stearns; Douglas J. Casa; Yuri Hosokawa
PONTOS CHAVE:
- Ser capaz de monitorar a temperatura interna corporal de maneira precisa, conveniente e rápida é um componente essencial de muitos dos esforços das pesquisas nas ciências do exercício e é uma ferramenta de diagnóstico fundamental para a determinação do colapso pelo calor induzido pelo esforço e para descartar outras condições médicas potencialmente catastróficas.
- As temperaturas retal, gastrointestinal e esofágica são os métodos validados de avaliação da temperatura corporal que têm aplicação na pesquisa e/ou na medicina esportiva.
- Medidas de temperatura oral, aural, timpânica, da pele, axilar e das têmporas não deveriam ser utilizadas para avaliar a temperatura interna corporal de um indivíduo realizando exercício.
- Os métodos de fluxo de calor (heat flux, do inglês) “dual-heat-flux” (DHFM) e o “zero-heat-flux” (ZHF) podem ser úteis no futuro para avaliar a temperatura interna corporal em tempo real durante a prática de atividade física.
- Os modelos de previsão da temperatura corporal interna durante o exercício tratam de uma abordagem que pode possivelmente aumentar a performance e a segurança dos indivíduos fisicamente ativos, ainda assim muitos problemas tecnológicos e físicos relacionados a eles precisam ser superados.
INTRODUÇÃO
Função Muscular e Reestruturação
A avaliação da temperatura interna corporal é um componente essencial dos estudos de pesquisa em ciências do exercício e é uma medida-chave de diagnóstico na área da medicina esportiva. A aplicação do monitoramento da temperatura corporal pode ser difícil de se alcançar e tem implicações importantes para os atletas, soldados e pessoal do serviço de emergência e trabalhadores. No campo da pesquisa das ciências do exercício, ela fornece 3 componentes fundamentais para o processo da pesquisa. Primeiro; ela garante a segurança do indivíduo participante da pesquisa durante o estudo, uma medida especialmente importante quando o exercício é conduzido no calor ou quando a intensidade do exercício é alta, e especialmente quando as duas condições estão presentes. Segundo; a medida proporciona uma variável criticamente dependente a ser relatada quando se avalia questões pertinentes à pesquisa e que podem influenciar a produção de calor. Exemplos nesta área incluem estudos investigando o estado de hidratação, consumo de bebidas esportivas, aclimatação ao calor, resfriamento corporal, condições ambientais, intensidade do exercício, equipamentos, vestimentas, forma física, etc. Terceiro; a temperatura é frequentemente utilizada para estabelecer um nível estável do estado de atividade, já que pode servir de indicador compensável para o estresse associado ao calor, para que assim uma pergunta específica da pesquisa seja avaliada. No mundo da medicina esportiva, a avaliação validada da temperatura corporal fornece informações em pelo menos quatro situações fundamentais. A primeira e mais importante é a avaliação da temperatura interna corporal durante todo o processo de cuidados na presença de colapso pelo calor induzido pelo esforço (EHS, do inglês “Exertional Heat Stroke”). É utilizada primeiro para fazer um diagnóstico do EHS (Armstrong et al., 2007), depois é utilizada para todo o resfriamento por imersão em água fria para rastrear o processo de resfriamento, e por fim é uma medida fundamental para decidir quando parar o resfriamento. É seguro dizer que a medida da temperatura interna corporal válida e imediata tem garantido informações que salvam vidas para muitos sobreviventes do EHS. Segundo, a temperatura interna corporal é monitorada rotineiramente durante exercícios intensos no calor como medida preventiva, seja um soldado especial da força militar que precise manter a intensidade e a segurança da atividade simultaneamente, seja um atleta retornando de um episódio de EHS. O constante monitoramento permite que o indivíduo esteja dentro de um certo grau de segurança de hipertermia. Terceiro, é utilizada regularmente durante o processo de condução de testes de tolerância ao calor. Estes são procedimentos onde os atletas/soldados/trabalhadores têm um exercício como desafio realizado em altas temperaturas, e a medida da magnitude da hipertermia é um fator na avaliação da tolerância da pessoa em relação à prática de exercício no calor. Quarto, a temperatura interna corporal pode fornecer informações valiosas sobre um atleta com consciência alterada que não sofre de EHS. Quando a avaliação imediata da temperatura interna corporal não revela hipertermia extrema, então o treinador ou o médico do time podem começar a considerar outras razões para alteração do estado mental, como hiponatremia por esforço, lesões da cabeça, questões de hipoglicemia, questões cardíacas (que devem ser avaliadas primeiro, antes das medidas da temperatura corporal), afoiçamento das células vermelhas do sangue e outras possibilidades.
MÉTODOS VALIDADOS DE AVALIAÇÃO DA TEMPERATURA CORPORAL
Estudos anteriores sugerem que a termometria esofágica, retal e gastrointestinal são três métodos de medidas que podem ser utilizados durante os exercícios para monitorar mudanças na temperatura interna corporal (Bongers et al., 2018; Casa et al., 2007; Ganio et al., 2009; Hosokawa et al., 2016; 2017; Kolka et al., 1993). Há três componentes vitais para os métodos da avaliação da temperatura corporal em indivíduos que se exercitam: (1) facilidade da medição (por exemplo, validação clínica externa), (2) a medição não deve ser afetada pelo ambiente externo (exemplo, vento, radiação solar, suor), (3) a consistência e precisão da medição são mantidas por toda a duração do exercício e período pós-exercício (Casa et al., 2007; Ganio et al., 2009). Apesar destes métodos terem sido comprovados como sendo precisos, certas características de cada método garantem consideração especial para aplicação em campo. Os prós e os contras de cada método estão resumidos na Tabela 1. A termometria esofágica requer inserção de sonda de temperatura através da narina até o nível da oitava e nona vértebra para medir a temperatura interna corporal (Mekjavić & Rempel, 1990). Apesar da utilização comum da termometria esofágica em procedimentos de operação interna, o procedimento para a inserção da sonda exige treino especializado e a aplicação deste método no exercício é limitado para estudos com sede em laboratório (Hosokawa et al., 2017). Além disso, o local da medição pode ser muito sensível às mudanças da temperatura interna corporal de tal maneira que a validação clínica externa pode ser limitada (Gagnon et al., 2010; Hosokawa et al., 2017)
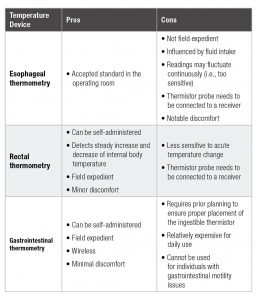
| Dispositivo de temperatura | Prós | Contras |
| Termometria Esofágica |
|
|
| Termometria Retal |
|
|
| Termometria Gastrointestinal |
|
|
A termometria retal é considerada como o método padrão-ouro para avaliação da temperatura interna durante o exercício e imediatamente após o exercício (Casa et al., 2007; Gagnon et al., 2010; Ganio et al., 2009). Comparada com a termometria esofágica, a termometria retal exibe um aumento e diminuição estáveis da temperatura corporal interna (Gagnon et al., 2010). A facilidade prática e acurácia validada da técnica também apoiam a utilização da termometria retal como método para diagnóstico do EHS (Casa et al., 2015). Enquanto várias formas de termometria retal existem, a mais conveniente para a medição contém uma sonda flexível (1–2m) que permite espaço para prevenir que a sonda não se desconecte durante movimentos físicos. Deve-se notar que a profundida de inserção do termístor pode influenciar a medição, é recomendado a inserção da sonda flexível em até 15cm (Miller et al., 2017). A aplicação do monitoramento contínuo da temperatura retal durante o exercício é principalmente limitado pela distância de corridas, onde o contato físico é mínimo, apesar de haver muitos estudos publicados envolvendo ciclistas no calor que também aplicaram a termometria retal (Casa et al., 2007; Ganio et al., 2009; Hosokawa et al., 2017). Vestimentas e equipamentos em esportes como o Futebol Americano podem também dificultar os clínicos na escolha da termometria retal como método para avaliação contínua da temperatura corporal interna, assim como a necessidade da sonda estar conectada à um coletor de dados (outra inconveniência prática para aplicação em campo).
Outro método que tem se tornado mais popular entre os cientistas do esporte é a termometria gastrointestinal (GI) (Bongers et al., 2018; Hosokawa et al., 2016). A termometria GI utiliza uma pílula ingerível telemétrica sem fio, que contém um termístor que transmite as leituras das temperaturas corporais internas para um receptor (Bongers et al., 2018; Casa et al., 2007; Ganio et al., 2009; Hosokawa et al., 2016). Ela tem exibido enviesamento médio mínimo (-0,1–0,2°C) em comparação com a termometria retal durante o exercício e no período pós-exercício (Casa et al., 2007; Hosokawa et al., 2016). Dispositivos melhores estão sendo introduzidos na comunidade científica para que a aplicação destes métodos nos ambientes atléticos possa se tornar mais prevalente num futuro próximo (Bongers et al., 2018). Consideravelmente, em troca pela conveniência da medição sem fio, a utilização de uma pílula ingerível com termístor requer planejamento prévio para garantir o posicionamento correto da pílula no trato GI. A ingestão da pílula deve ser feita pelo menos com 3 horas de antecedência ao exercício para minimizar a chance de medir prematuramente a temperatura gástrica e em 8 horas para minimizar a chance da travessia da pílula (Casa et al., 2015; Ganio et al., 2009; Hosokawa et al., 2016). Além disso, se não sincronizado corretamente, a ingestão de líquido frio pode também influenciar a leitura da temperatura (Savoie et al., 2015), que pode ser ainda mais impactada pela variação da motilidade intestinal individual. Portanto, é necessária muita atenção ao comportamento da ingestão de líquidos pelo atleta ao interpretar os dados.
MÉTODOS INVÁLIDOS DE AVALIAÇÃO DA TEMPERATURA CORPORAL
Enquanto a importância do monitoramento da temperatura corporal e a utilização de dispositivos validados para avaliar essa temperatura está clara, manter o conhecimento sobre dispositivos inválidos de avaliação da temperatura corporal também é vital para a pesquisa de qualidade e prática clínica. É muito importante destacar que a validade dos dispositivos de medição da temperatura normalmente variam de acordo com a população e ambiente onde ela está sendo examinada. Alguns dispositivos podem ser precisos quando utilizados em um indivíduo em repouso que não esteve se exercitando. No entanto, em um cenário de prática de atividade física, a validade dos dispositivos de medição de temperatura é normalmente ameaçada por fatores que podem incluir a temperatura do ar ou vento, mudanças fisiológicas no funcionamento da pele, e fluidos no entorno (exemplo, saliva, suor etc.). Para o objetivo deste artigo, os dispositivos discutidos foram avaliados no estado de hipertermia induzida pelo exercício, definida como a temperatura corporal acima de 38,3°C (100,9°F).
Quando a temperatura corporal está elevada devido ao exercício, os dispositivos de medição das temperaturas oral, aural (medida pelo canal auditivo do ouvido), timpânica (medida por um sensor colocado na membrana timpânica do ouvido), axilar ou temporal (medida por dispositivo que rola pela testa e têmporas) foram todos tidos como formas inválidas de avaliação da temperatura (Bagley et al., 2011; Casa et al., 2007; Ganio et al., 2009) (Figura 1). A variabilidade na validade do dispositivo existe quando a hipertermia induzida pelo exercício é baixa (37,0–38,5°C) (Fogt et al., 2017). Mesmo que algumas pesquisas apoiem a validade destes dispositivos em variações baixas da temperatura corporal, dados conflitantes continuam a demonstrar que estes dispositivos fornecem vieses médios inaceitáveis (considerados acima de ± 0,27°C) com elevação mínima da temperatura corporal induzida pelo exercício (temperatura retal < 38,5°C) (Bagley et al., 2011). Isto sugere que apenas a introdução do exercício e a temperatura corporal elevada entre 37,5–38,5°C, mesmo que em ambiente frio, irá fornecer medidas inválidas por parte destes dispositivos.
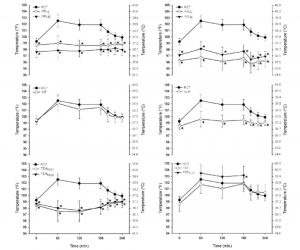
Tradução: Temperaturas (°F)/ Temperaturas (°C) // Tempo (min)
Figura 1. Valor médio ± DP (desvio padrão) de cada aparelho de temperatura ao longo do tempo comparado com a temperatura retal (RCT). ORLIE= temperatura oral com termômetro barato, ORLE = temperatura oral com termômetro caro, AXLIE = temperatura axilar com termômetro barato, AXLE = temperatura axilar com termômetro caro, INT= temperatura intestinal, AUR= temperatura aural, TEMINST= temperatura temporal realizada pelo método descrito no manual instrucional, TEMMOD= temperatura temporal realizada com método modificado, FST= temperatura da testa por adesivos, e FSTFLD= temperatura da testa realizada em campo. *Indica diferença significativa da temperatura retal (RCT) no mesmo ponto (P < .05) (Casa et al., 2007)
A validade destes dispositivos com elevações mais severas da temperatura corporal (temperatura retal > 38,5°C) é fundamental para o diagnóstico adequado, tratamento e sobrevivência dos pacientes com EHS. Infelizmente, muitos estudos podem não ter alcançado estas temperaturas corporais altas e concluído que o dispositivo seria válido na ausência de testes de uma variação maior da temperatura. Embora estes dispositivos possam ser apropriados para a utilização fora de uma situação de exercício, os dispositivos oral, aural, timpânico, axilar e temporal não deveriam ser utilizados para avaliar a temperatura corporal em indivíduos se exercitando.
TECNOLOGIAS COM POSSIBILIDADE DE UTILIZAÇÃO NA MEDIÇÃO DA TEMPERATURA INTERNA
A avaliação contínua da temperatura corporal interna fornece uma série cronológica de dados, que é a informação fisiológica vital indicando o funcionamento do corpo e a condição de saúde. Consequentemente, o desenvolvimento de tecnologias com possibilidade de utilização para medir a temperatura corporal interna tem atraído muitos pesquisadores. No entanto, métodos atuais não permitem medidas da temperatura interna em tempo real, especialmente quando a temperatura corporal interna é alta. Algumas tecnologias com possível utilização parecem ter potencial de serem usadas no futuro após estudos adicionais e serão discutidas abaixo.
A utilização de um termômetro baseado no método de fluxo de calor “dual-heat-flux” (DHFM) é relativamente uma técnica nova. O DHFM calcula a temperatura corporal interna de acordo com o fluxo de calor vindo do corpo humano para um termômetro utilizando pelo menos quatro sensores de temperatura (Huang et al., 2016; 2017). Feng et al. (2017) relatou que a diferença da temperatura medida entre o DHFM e a temperatura sublingual foi de 0,13 ± 0,22°C em repouso e 1,36 ± 0,44°C durante o exercício, enquanto Huang et al. (2016) comparou o DHFM à temperatura aural. No entanto, tanto o método de temperatura sublingual quanto o aural, não são validados e não são o padrão-ouro para avaliação da temperatura corporal interna, e estes estudos não demonstraram portanto a validação do DHFM. Huang et al. (2017) utilizou o termístor do canal auditivo como referência de temperatura quando comparou ao método DHFM. Eles demonstraram que a diferença nas temperaturas medidas entre o DHFM e a temperatura de referência foi de 0,07 ± 0,09°C durante descanso de 55 minutos e exercício (Huang et al., 2017). No entanto, a temperatura corporal interna não excedeu 38,0°C, então permanece questionável se o DHFM pode ser utilizado para avaliar temperaturas corporais internas mais altas. O método por fluxo de calor “zero-heat-flux” (ZHF) é outro método potencial para medir a temperatura corporal interna. O sensor do ZHF isola a superfície local da pele, que é aquecida até atingir a temperatura corporal profunda para criar uma região com fluxo de calor zero do interior do corpo até a pele (Teunissen et al., 2011). Estes autores demonstraram que o ZHF rastreou a temperatura corporal interna como a medida pela temperatura esofágica com quase nenhum atraso durante o exercício (a temperatura ZHF – temperatura esofágica = -0,05 ± 0,18°C) e a recuperação (a temperatura ZHF – a temperatura esofágica = -0,01 ± 0,20°C) (Teunissen et al., 2011). No entanto, a temperatura corporal interna também não excedeu 38,5°C neste estudo; e ainda, a validade da medição de uma temperatura corporal interna mais alta pelo ZHF ainda não foi testada. Adicionalmente aos métodos DHFM e ZHF, Ota et al. (2017) demonstraram um dispositivo inteligente “audível” impresso em 3D para medir a temperatura corporal interna com auxílio auditivo realizado por condução óssea. Este dispositivo foi desenhado para ser usado no ouvido para detectar a temperatura da membrana do tímpano de acordo com um sensor infravermelho e os dados são processados por um módulo integrado (Ota et al., 2017). No entanto, a temperatura medida com este dispositivo foi novamente comparada com a temperatura do tímpano e temperatura da pele, que não são padrão-ouro para avaliação da temperatura corporal interna. Os métodos DHFM e ZHF têm potencial para medir a temperatura corporal interna em tempo real. No entanto, eles não foram validados em comparação à técnicas padrão-ouro e não foram testados quando a temperatura corporal interna é mais alta que 38,5°C, o que atinge-se facilmente durante o exercício, especialmente no calor.
TECNOLOGIAS PARA PREVER A TEMPERATURA INTERNA
Com o advento de sensores fisiológicos acessíveis com possível utilização, a associação de sinalizações com o objetivo de prever a temperatura corporal interna também tem potencial. Givoni e Goldman (1972) foram uns dos primeiros pesquisadores a utilizarem equações de previsão para superar alguns dos obstáculos associados com medições de temperatura não invasivas. Desde então, modelos de previsão tem se tornado cada vez mais complexos, integrando múltiplos sensores e equações matemáticas, e em muitos casos alavancando o poder computacional dos smartphones para uma potencial utilização. Modelos contemporâneos podem ser separados em duas abordagens principais – aquelas que procuram claramente moldar a base da equação de equilíbrio de calor e aquelas que moldam as respostas fisiológicas relacionadas.
Modelos que contam com a equação de equilíbrio de calor requerem instrumentalização para ambas a produção de calor metabólica e a troca de calor com o ambiente. Temas comuns entre os modelos publicados incluem a temperatura ambiental e humidade, temperatura da pele e necessidade de detecção da taxa cardíaca (Fiala et al., 2012; Kim & Lee, 2016; Niedermann et al., 2014; Richmond et al., 2015; Xu et al., 2013). O modelo mais simples conta com apenas uma ou duas medições (Kim & Lee, 2016; Xu et al., 2013). Enquanto isso, modelos mais complexos que utilizam múltiplos locais de temperatura da pele, medições do fluxo de calor, taxa cardíaca e medições metabólicas melhoram a habilidade de previsão destes modelos, mas limitam sua potencial aplicação na configuração de pesquisa de campo (Fiala et al., 2012; Niedermann et al., 2014; Richmond et al., 2015). Mais detalhes sobre estes modelos de estresse termofisiológico podem ser encontrados em Havenith e Fiala (2015).
Mais recentemente, surgiram modelos que consideram uma abordagem mais associada à fisiologia térmica. Estes modelos contam com interações entre sistemas fisiológicos para reduzir a necessidade de múltiplos sensores e hipóteses. Principalmente, entre estes modelos estão aqueles que contam com medições sequenciais da taxa cardíaca para representar uma interação forte entre os sistemas termorregulatório e o cardiovascular (Buller et al., 2013; 2018; Laxminarayan et al., 2018). Enquanto as demandas dos sensores é bastante reduzida com estes modelos, existe uma grande complexidade computacional para explicar a variabilidade adicional. Apesar destes modelos serem promissores já que contam com medidas precisas da taxa cardíaca, como os modelos previamente mencionados, eles precisam ainda ser totalmente validados.
Embora os modelos de previsão da temperatura corporal interna ainda não tenham atingido o padrão necessário para o diagnóstico e tratamento do males do calor induzidos pelo esforço (Moran & Mendal, 2002), existem outros casos que podem apresentar oportunidades para a previsão da temperatura corporal interna. Por exemplo, modelos de previsões adequadamente confiáveis podem ser utilizados para avaliação em campo do estado de aclimatação, preenchendo uma grande lacuna nas tecnologias atuais. Além disso, os futuros sistemas de triagem podem alavancar modelos de previsão em conjunto a outras informações para fornecer cuidados emergentes apropriados para os males do calor induzido pelo esforço. Apesar dos muitos problemas tecnológicos e fisiológicos que precisam ser superados, modelos de previsão da temperatura corporal interna durante o exercício constituem uma abordagem que pode aumentar a performance e a segurança em indivíduos fisicamente ativos.
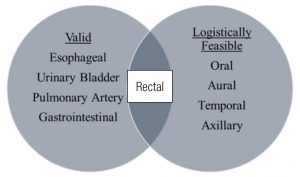
Válidos – Esofágica/Bexiga Urinária/Artéria Pulmonar/Gastrointestinal
Retal
Logisticamente Viáveis – Oral/Aural/Temporal/Axilar
RESUMO E APLICAÇÕES PRÁTICAS
As questões da validade e viabilidade dos modelos estão no centro das pesquisas quando se considera a avaliação da temperatura corporal interna (Figura 2). Existem muitos métodos que são bastante viáveis, como pode-se observar no círculo da direita. Adicionalmente, muitos métodos existentes têm o potencial de serem válidos quando as medições são realizadas corretamente, como visto no círculo da esquerda. Todos os dispositivos internos conseguem refletir a temperatura corporal interna. No entanto, todos os dispositivos externos não são precisos em refletir a temperatura corporal interna. O cerne da questão, no ponto de intersecção dos círculos, é que somente a temperatura retal atinge os rígidos padrões para serem considerados válidos e logisticamente viáveis tanto na medicina emergencial ou aguda do esporte e nos cenários de pesquisa das ciências do exercício. A temperatura retal, embora certamente longe de ser um modelo perfeito para a medição da temperatura interna, permite reconhecimento rápido do EHS para que se possa iniciar o processo de resfriamento que salva vidas, e continuar até que a temperatura seja baixada à um nível aceitável. Além disso, oferece um método de monitorar a temperatura em ambientes de laboratório onde as pesquisas das ciências do exercício estão sendo conduzidas. Está claro que os métodos ingeríveis de medição das temperaturas esofágicas e gastrointestinais (GI) também têm aplicações valorosas em campo e ambientes de laboratório. No entanto, cada uma delas possui limitações quando há necessidade da sua utilização em outros ambientes ou quando existe a necessidade de medidas apuradas em casos de emergência (Savoie et al., 2015).
Neste ponto, também aguardamos a urgência de novas tecnologias com possível utilização que meçam precisamente ou forneçam previsões da temperatura corporal interna. Atualmente, devemos recomendar que a temperatura retal seja a ferramenta de medição de escolha nas situações de avaliação do EHS. Em configurações de laboratório/pesquisa, existem diversas opções, mas dependendo das circunstâncias são em grande parte limitadas à retal, esofágica e GI (termístor ingerível). Os termístores ingeríveis certamente têm aplicações nos papeis de prevenção na medicina do esporte nas configurações de campo, mas a temperatura retal deve estar pronta para ser medida em situações de emergência.
REFERÊNCIAS
Armstrong, L.E., D.J. Casa, M. Millard-Stafford, D.S. Moran, S.W. Pyne, and W.O. Roberts (2007). American College of Sports Medicine position stand. Exertional heat illness during training and competition. Med. Sci. Sports Exerc. 39:556–572.
Bagley, J.R., D.A. Judelson, B.A. Spiering, W.C. Beam, J.A. Bartolini, B.V. Washburn, K.R. Carney, C.X. Muñoz, S.W. Yeargin, and D.J. Casa (2011). Validity of field expedient devices to assess core temperatura during exercise in the cold. Aviat. Space Environ. Med. 82:1098–1103.
Bongers, C.C.W.G., H.A.M. Daanen, C.P. Bogerd, M.T.E. Hopman, and T.M.H. Eijsvogels (2018). Validity, reliability, and inertia of four different temperatura capsule systems. Med. Sci. Sports Exerc. 50:169–175.
Buller, M.J., W.J. Tharion, S.N. Cheuvront, S.J. Montain, R.W. Kenefick, J. Castellani, W.A. Latzka, W.S. Roberts, M. Richter, O.C. Jenkins, and R.W. Hoyt (2013). Estimation of human core temperatura from sequential heart rate observations. Physiol. Meas. 34:781–798.
Buller, M.J., A.P. Welles, and K.E. Friedl (2018). Wearable physiological monitoring for human thermal-work strain optimization. J. Appl. Physiol. 124:432–441.
Casa, D.J., S.M. Becker, M.S. Ganio, C.M. Brown, S.W. Yeargin, M.W. Roti, J. Siegler, J.A. Blowers, N.R. Glaviano, R.A. Huggins, L.E. Armstrong, and C.M. Maresh (2007). Validity of devices that assess body temperatura during outdoor exercise in the heat. J. Athl. Train. 42:333– 342.
Casa, D.J., J.K. DeMartini, M.F. Bergeron, D. Csillan, E.R. Eichner, R.M. Lopez, M.S. Ferrara, K.C. Miller, F. O’Connor, M.N. Sawka, and S.W. Yeargin (2015). National Athletic Trainers’ Association Position Statement: Exertional heat illnesses. J. Athl. Train. 50:986–1000.
Feng, J., C. Zhou, C. He, Y. Li, and X. Ye (2017). Development of an improved wearable device for core body temperatura monitoring based on the dual heat flux principle. Physiol. Meas. 38:652–668.
Fiala, D., G. Havenith, P. Bröde, B. Kampmann, and G. Jendritzky (2012). UTCI-Fiala multi-node model of human heat transfer and temperatura regulation. Int. J. Biometeor. 56:429–441.
Fogt, D.L., A.L. Henning, A.S. Venable, and B.K. McFarlin (2017). Non-invasive measures of core temperatura versus ingestible thermistor during exercise in the heat. Int. J. Exerc. Sci. 10:225–233.
Gagnon, D., B.B. Lemire, O. Jay, and G.P. Kenny (2010). Aural canal, esophageal, and rectal temperaturas during exertional heat stress and the subsequent recovery period. J. Athl. Train. 45:157–163.
Ganio, M.S., C.M. Brown, D.J. Casa, S.M. Becker, S.W. Yeargin, B.P. McDermott, L.M. Boots, P.W. Boyd, L.E. Armstrong, and C.M. Maresh (2009). Validity and reliability of devices that assess body temperatura during indoor exercise in the heat. J. Athl. Train. 44:124–135.
Givoni, B., and R.F. Goldman (1972). Predicting rectal temperatura response to work, environment, and clothing. J. Appl. Physiol. 32:812–822.
Havenith, G., and D. Fiala (2015). Thermal indices and thermophysiological modeling for heat stress. Compr. Physiol. 6:255–302.
Hosokawa, Y., W.M. Adams, R.L. Stearns, and D.J. Casa (2016). Comparison of gastrointestinal and rectal temperaturas during recovery after a warm-weather road race. J. Athl. Train. 51:382–388.
Hosokawa, Y., W.M. Adams, and D.J. Casa (2017). Comparison of esophageal, rectal, and gastrointestinal temperaturas during passive rest after exercise in the heat: the influence of hydration. J. Sport Rehab. 26:1–10.
Huang, M., T. Tamura, T. Yoshimura, T. Tsuchikawa, and S. Kanaya (2016). Wearable deep body thermometers and their uses in continuous monitoring for daily healthcare. Conf. Proc. IEEE Eng. Med. Biol. Soc. 177-180.
Huang, M., T. Tamura, Z. Tang, W. Chen, and S. Kanaya (2017). A wearable thermometry for core body temperatura measurement and its experimental verification. IEEE J Biomed Health Inform. 21:708-714.
Kim, S., and J.Y. Lee (2016). Skin sites to predict deep-body temperatura while wearing firefighters’ personal protective equipment during periodical changes in air temperatura. Ergonomics 59:496–503.
Kolka, M.A., M.D. Quigley, L.A. Blanchard, D.A. Toyota, and L.A. Stephenson (1993). Validation of a temperatura telemetry system during moderate and strenuous exercise. J. Therm. Biol. 18:203–210.
Laxminarayan, S., V. Rakesh, T. Oyama, J.B. Kazman, R. Yanovich, I. Ketko, Y. Epstein, S. Morrison, and J. Reifman (2018). Individualized estimation of human core body temperatura using noninvasive measurements. J. Appl. Physiol. 124:1387–1402.
Mekjavić, I.B., and M.E. Rempel (1990). Determination of esophageal probe insertion length based on standing and sitting height. J. Appl. Physiol. 69:376–379.
Miller, K.C., L.E. Hughes, B.C. Long, W.M. Adams, and D.J. Casa (2017). Validity of core temperatura measurements at 3 rectal depths during rest, exercise, cold-water immersion, and recovery. J. Athl. Train. 52:332–338.
Moran, D.S., and L. Mendal (2002). Core temperatura measurement: methods and current insights. Sports Med. 32:879–885.
Niedermann, R., E. Wyss, S. Annaheim, A. Psikuta, S. Davey, and R.M. Rossi (2014). Prediction of human core body temperatura using non-invasive measurement methods. Int. J. Biometeor. 58:7–15.
Ota, H., M. Chao, Y. Gao, E. Wu, L. Tai, K. Chen, Y. Matsuoka, K. Iwai, H. Fahad, W. Gao, H. Nyein, L. Lin, and A. Javey (2017). 3D printed “earable” smart devices for real-time detection of core body temperatura. ACS Sensors 2:990–997.
Richmond, V.L., S. Davey, K. Griggs, and G. Havenith (2015). Prediction of core body temperatura from multiple variables. Ann. Occup. Hyg. 59:1168–1178.
Savoie, F.A., T. Dion, A. Asselin, C. Gariepy, P.M. Boucher, F. Berrigan, and E.D. Goulet (2015). Intestinal temperatura does not reflect rectal temperatura during prolonged, intense running with cold fluid ingestion. Physiol. Meas. 36:259–272.
Teunissen, L.P., J. Klewer, A. de Haan, J.J. de Koning, and H.A. Daanen (2011). Non-invasive continuous core temperatura measurement by zero heat flux. Physiol. Meas. 32:559–570.
Xu, X., A.J. Karis, M.J. Buller, and W.R. Santee (2013). Relationship between core temperatura, skin temperatura, and heat flux during exercise in heat. Eur. J. Appl. Physiol. 113:2381– 2389.






